Fundatorax
Portafolio de Servicios
El presente es un portafolio de oferta de servicios para el manejo quirúrgico de la patología torácica general (no cardiaca) que incluye el manejo de las patologías más frecuentes en cirugía del tórax.
02
Procedimientos Quirúrgicos
- Cirugía para cáncer de esófago y unión gastroesofágica
- Cirugía para patología benigna del esófago incluyendo:
- Tratamiento del reflujo gastroesofágico, técnica abierta y videoasistida (por laparoscopia o toracoscopia)
- Cirugía de reemplazo esofágico
- Tratamiento de divertículos esofágicos abierto y endoscópico
- Tratamiento para las altraciones de la motilidad esofágica
- Cirugía para el tratamiento del cáncer pulmonar
- Cirugía para el tratamiento de las metástasis pulmonares
- Cirugía para el tratamiento del enfisema pulmonar
- Cirugía para nódulos pulmonares
- Decorticación pulmonar
- Cirugía para tratamiento de la tuberculosis
- Diagnóstico mediante biopsias abiertas o toracoscópicas de enfermedades intersticiales del pulmón
- Cirugía mínimamente invasiva
- Cirugía para resección de tumores mediastinales benignos y malignos
- Timectomía para el tratamiento de la miastenia gravis por vía trans-esternal y toracoscópica
- Mediastinoscopia diagnóstica o de estadificación en patología maligna
- Mediastinotomia diagnóstica y terapéutica de masas mediastinales
- Tratamiento quirúrgico del mesotelioma con neumonectomía extrapleural o decorticación pulmonar de acuerdo al estado
- Toracoscopia para el diagnóstico y manejo de derrames pleurales malignos
- Manejo quirúrgico de empiemas y derrames pleurales complicados
- Tratamiento quirúrgico de estenosis traqueales benignas
- Tratamiento con fines curativos o paliativos de patología traqueal maligna
- Corrección de fístulas traqueales (traqueoesofágicas)
- Cirugía endoscópica y Colocación de Prótesis
03
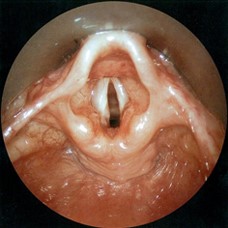
Clínica de la Vía Aérea
En el cuerpo humano el sistema respiratorio, consiste en vías aéreas, pulmones y músculos respiratorios que medían en el movimiento del aire tanto adentro como afuera del cuerpo. La función del aparato respiratorio consiste en desplazar volúmenes de aire desde la atmósfera a los pulmones y viceversa. Lo anterior es posible gracias a un proceso conocido como ventilación, y para este proceso se cuenta con dos sistemas: Sistema de conducción: Fosas nasales, boca epiglotis, faringe, laringe, tráquea, bronquios principales, bronquios lobulares, bronquios segmentarios y bronquiolos. Sistema de intercambio: Conductos y sacos alveolares. El espacio muerto anatómico, o zona no respiratoria (no hay intercambios gaseosos) del árbol bronquial incluye las 16 primeras generaciones bronquiales. La vía aérea se define como la parte superior del sistema respiratorio y se divide en superior , media e inferior, esta ultima conformada por la tráquea y bronquios. Las enfermedades de la vía aérea son de origen infeccioso o neoplásico en su mayoría. Sin embargo, hay varios trastornos de etiología no clara que fácilmente pueden ser pasadas por alto en los pacientes que presentan síntomas respiratorios inespecíficos. La evaluación diagnóstica incluye una exploración endoscópica y radiológica para identificar la causa, el carácter y la distribución de las anomalías, la gravedad de comprometer la vía aérea, y hallazgos asociados. El tratamiento de las enfermedades complejas de la Vía Aérea depende de la naturaleza de la lesión subyacente, su gravedad, y la presencia o ausencia de enfermedad sistémica asociada. La clínica de Vía Aérea de la Fundación Santafé de Bogotá ofrece atención de la más alta calidad con el apoyo del mejor Capital Humano, tecnológico y científico. El Servicio se presta a través del Departamento de Cirugía y cuenta con tres cirujanos de tórax y el servicio de anestesiología con una amplia formación y experiencia en la patología, con disponibilidad permanente para atender los pacientes con enfermedad de la vía aérea aguda y crónica de diagnóstico o manejo quirúrgico. Apoyados por neumólogos, intensivistas, terapeutas respiratorios y otras especialidades, ofreciendo un manejo integral de las enfermedades de la vía aérea. Nuestro departamento cuenta con un servicio de consulta externa institucional permanente y cada uno de los especialistas ofrece un servicio de consulta externa privado el cual se realiza en los consultorios del centro de especialistas de la institución. Tenemos el servicio de hospitalización 24 horas tanto en salas generales como en la unidad de cuidados intensivos y atención de urgencias 24 horas con disponibilidad permanente. La cirugía electiva se programa sin demora y la cirugía de urgencia se realiza de forma inmediata. El servicio cuenta con un equipo de última generación para realizar cirugía mínimamente invasiva de la vía aérea que nos permite realizar más del 90% de nuestros procedimientos de forma endoscópica.
- Estenosis Traqueal
- Estenosis traqueo-bronquial secundaria a infección o enfermedades inflamatorias
- Neoplasias Traqueo-bronquiales benignas
- Neoplasias traqueo-bronquiales malignas primarias
- Neoplasias traqueo-bronquiales malignas secundarias
- Traqueobroncomegalia
- Policondritis recidivante traqueo-bronquial
- Amiloidosis traqueo-bronquial
- Sarcoidosis traqueo-bronquial
- Traqueobroncopatia osteocondroplastica
- Traqueo- broncomalacia
- Lesiones traumaticas Traqueo-bronquiales
- Cuerpos extraños de la Via aerea
- Broncoscopia flexible
- Broncoscopia rígida
- Dilatación y Stent de la Vía Aérea
- Cirugia endoscópica laser de la Via Aerea: Láser CO2 y Laser diodo
- Braquiterapia
- Lavado Pulmonar
- Resección de reconstrucción traqueo-bronquial
BRONCOSCOPIA RIGIDA
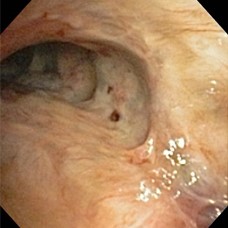
Secuelas de TBC bronquio fuente izquierdo
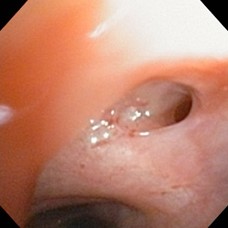
ESTENOSIS DEL BRONQUIO LOBULO SUPERIOR DERECHO SECUELAS TBC
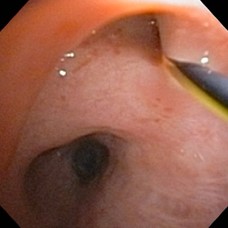
DILATACION NEUMATICA ESTENOSIS BRONQUIAL
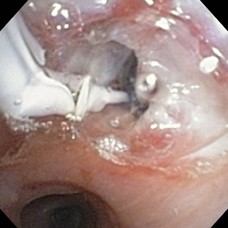
DILATACIóN NEUMÁTICA ESTENOSIS BRONQUIAL
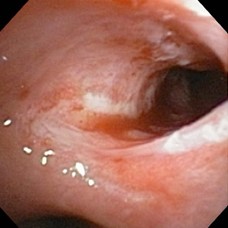
RESULTADOS DE LA DILATACIóN NEUMáTICA
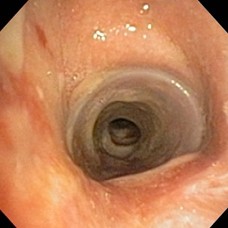
STENT TRAQUEAL DE SILICONA
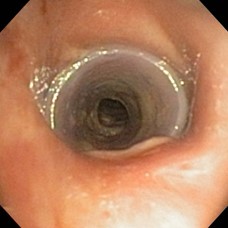
STENT TRAQUEAL DE SILICONA
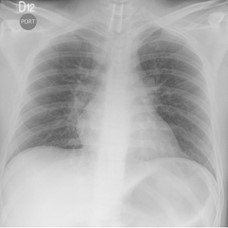
RADIOGRAFíA POP STENT TRAQUEAL
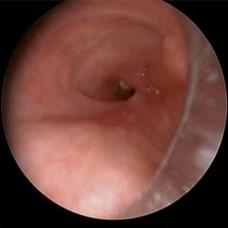
ESTENOSIS TRAQUEAL POR INTUBACIóN
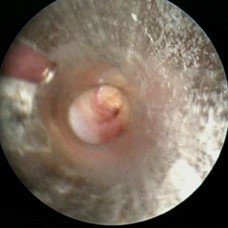
DILATACIóN CON BRONCOSCOPIO RíGIDO
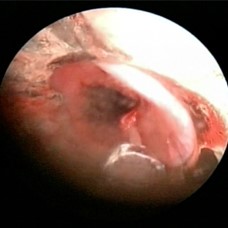
RESECCIóN DE LESIóN CON LáSER
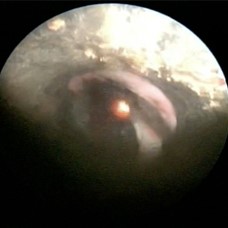
RESECCIóN DE LESIóN CON LáSER
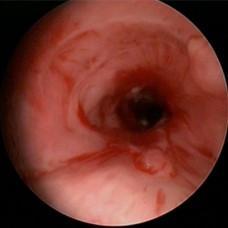
DILATACIóN CON BRONCOSCOPIO RíGIDO
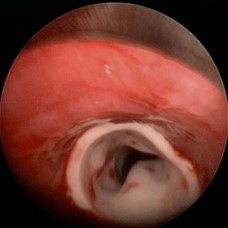
STENT TRAQUEAL DE SILICONA
El trasplante pulmonar es una alternativa para tratar la insuficiencia respiratoria severa y terminal. Básicamente consiste en cambiar el o los pulmones dañados y sin posibilidades de cura por otros pulmones normales y sanos con los que es posible empezar de nuevo.
Por tanto, es iniciar una nueva vida con los pulmones ofrecidos de forma generosa por donantes anónimos fallecidos y cuyas familias aceptan conceder esta segunda oportunidad.
El trasplante de pulmón es una opción quirúrgica para pacientes seleccionados con enfermedad pulmonar avanzada. Se considera para pacientes cuya enfermedad pulmonar ha progresado hasta el punto de que el tratamiento médico solo ya no es exitosa.
Trasplante de pulmón tiene el potencial para tratar muchos tipos de enfermedades pulmonares, incluyendo:
- Alfa-1-antitripsina
- Bronquiectasias
- La bronquitis crónica
- Enfermedad pulmonar obstructiva crónica (EPOC)
- Fibrosis quística
- Enfisema
- Linfangioleiomiomatosis (LAM)
- La fibrosis pulmonar
- La hipertensión pulmonar
- Sarcoidosis
El procedimiento no es una solución definitiva, conviene advertir que el hecho de cambiar un pulmón propio por otro de otra persona, además de los problemas técnicos quirúrgicos, plantea una situación nueva para el organismo del paciente habituado a rechazar todo lo que es extraño. Esta reacción natural contra los tejidos extraños cobra una especial importancia en los pulmones compuestos por membranas muy finas para permitir el intercambio de los gases. Su daño provoca una gran inflamación y el pulmón se llena de liquido deteriorando su función.
Para controlar este fenómeno, es necesaria la administración permanente de fármacos que disminuyan la capacidad de rechazo del organismo y el paciente no puede abandonarla durante el resto de sus días, ya que sino, el nuevo órgano poco a poco será dañado de nuevo hasta situar al paciente en una situación muy parecida a los días previos al trasplante.
Esta medicación disminuye la capacidad de rechazar los cuerpos extraños, y entre ellos se encuentran los gérmenes patógenos. Es por ello que también se deben vigilar con extremo cuidado la posibilidad de adquirir infecciones cuya evolución es mucho peor que en la gente normal.
La vida posterior al trasplante no va a ser igual. Se trata de una gran operación, y ello conlleva beneficios pero también obligaciones.
Efectivamente se notara una mejoría clara de su insuficiencia respiratoria. El que más lo va a notar es el paciente, aunque también se puede medir en las pruebas de función respiratoria. Notara no solo una mejoría en cuanto a la capacidad de respirar, sino en cuanto a su actividad diaria y la vida en relación con los demás.
A cambio, los pacientes quedara comprometidos a tomar de por vida una medicación que es imprescindible para evitar que el organismo rechace el nuevo órgano. Además, la vida se volverá más metódica, para poder hacer frente a las numerosas revisiones que son necesarias para mantener en buen estado del organismo.
A pesar de todo, a veces se producirán complicaciones relacionadas con el tratamiento: infecciones, episodios de rechazo, u otras enfermedades que pueden requerir ingresos sucesivos en el hospital.
Finalmente, es cierto que se establece una gran relación con el equipo medico, motivada fundamentalmente por su propio miedo a afrontar un futuro incierto (como pasa en todos los trasplantes). Contra todo esto no existe una respuesta en la actualidad. Solo se le puede decir que la medicina cambia día a día.
Cada vez las medicaciones son mejores y tienen menos efectos secundarios. Cada vez se realizan mas cirugías, con lo que los resultados han mejorado de manera muy llamativa respecto a lo que conocíamos hace 10 años. Cada vez conocemos mas pacientes que viven una vida normal muchos años después del trasplante.
Trasplante pulmonar
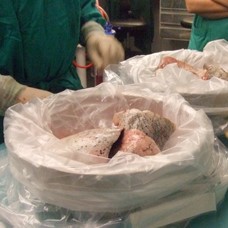
trasplante pulmonar
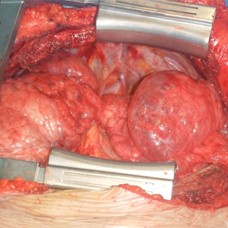
trasplante pulmonar
La toracoscopia es la observación directa de la cavidad pleural por medio de un instrumento conectado a una cámara; la denominación de VATS (Cirugía Torácica Video Asistida) se refiere a la cirugía torácica asistida con video y se identifica en la práctica con cualquier procedimiento quirúrgico realizado por toracoscopia. La toracoscopia hace posible la visualización de las estructuras intratorácicas y permite las biopsias dirigidas, las resecciones y otros tipos de cirugías sin necesidad de toracotomía.
Las técnicas toracoscópicas debutaron en la primera década del siglo XX, y fueron los Internistas Suecos, los que la idearon para el manejo de adherencias pleurales que complicaban los neumotórax artificiales con los que se manejaban las cavernas tuberculosas; Hans Christian Jacobaeus en Estocolmo, inicio en 1910 y fue el primero (1923) en publicar su experiencia con 121 casos de toracoscopia para la sección / cauterización de adherencias pleurales usando dos puertos, uno para un cistoscopio y otro para un galvanocauterio. Posteriormente el procedimiento fue asumido con gran entusiasmo por los cirujanos de todo el mundo. Con el advenimiento de la Estreptomicina en 1945, el procedimiento fue prácticamente abandonado con excepción de algunos centros europeos, pero se consideró obsoleto.
El surgimiento de la Laparoscopia en la cirugía abdominal a finales de los ochentas estimuló el redescubrimiento de la toracoscopia como un método diagnóstico y de tratamiento en las enfermedades torácicas; para éste momento, las indicaciones de toracoscopia se limitaban a los pacientes con patología no diagnosticada de pleura, pulmón y mediastino que requerían biopsia, para la valoración prequirúrgica de los neumotórax espontáneos y de algunas patologías malignas; el trauma y por supuesto las adherencias pleurales.
Con el adelanto tecnológico en cámaras y monitores en la última década del siglo XX, el cirujano pudo contar con la asistencia de un ayudante viendo la misma imagen, esto renovó el interés en todos los procedimientos endoscópicos, pasando de la toracoscopia diagnóstica a la terapéutica o cirugía toracoscópica video asistida (VATS en 1991) , con la que se intervienen en el momento todas las viseras intratorácicas. Adicionalmente el desarrollo de las endosuturas aero y hemostáticas ha ampliado las aplicaciones potenciales de la toracoscopia incluyendo procedimientos sobre el parénquima pulmonar.
Indicaciones Diagnósticas
(Es posible biopsiar cualquiera de las viseras intratorácicas)
- Derrame y/o engrosamiento pleural indeterminado o dolor pleurítico crónico
- Empiema Fibrinopurulento (toilette pleural)
- Cuerpos extraños, hemotórax coagulado
- Masas pleurales (Metastásicas o Mesoteliomas)
- Diagnóstico y tratamiento de nódulos pulmonares periféricos Indeterminados
- EPID en paciente no intubado
- Biopsia de ganglios y de masas mediastinales anteriores y posteriores
- Estadificación de tumores esofágicos y pulmonares
- Neumotórax recurrente o persistente
- Post-toracotomía o post-trauma
- Trauma (ventana pericárdica – integridad de diafragma)
- Procesos pericárdicos y algunas anomalías congénitas
Indicaciones Terapéuticas
- Intervención por neumotórax espontáneo
- Intervención sobre el sistema neurovegetativo (Simpatectomía)
- Intervención de drenaje del pericardio (Pericardiostomía – Pericardiectomía)
- Diagnóstico del trauma de tórax
- Resección en cuña del parénquima o biopsia pulmonar
- Biopsia linfática del mediastino
- Estadificación del Ca pulmonar
- Ligadura del conducto torácico
- Exéresis de quistes
- Timectomía
- Cirugía de reducción de volumen para el enfisema
- Lobectomía pulmonar Pneumonectomía
- Exéresis de leiomioma esofágico
- Empiema Fibrinopurulento (Toilette Pleural o Deloculación)
- Hemotórax coagulado o libre
- Derrame pleural para-neoplásico
- Quilotórax
- Tumores benignos de la Pleura
Pulmón
Pleura
Esófago
Mediastino
Corazón
Pared del Tórax
Diafragma
EVALUACIÓN PREQUIRÚRGICA
Se requiere la misma evaluación que para la cirugía convencional. Es de primordial importancia la Historia Clínica, que oriente un diagnóstico y sugiera las exploraciones requeridas. El examen físico, para descartar adenomegalias o masas más fácilmente biopsiables, y de acuerdo a las patologías buscar lesiones o particularidades relacionadas.
Los laboratorios incluirán en especial las pruebas de coagulación, hemograma completo, química sanguínea y gases arteriales. Los estudios radiológicos, Rx simple de tórax y el TAC son indispensables para localizar y caracterizar las lesiones pleurales, mediastinales y pulmonares. Las pruebas de función pulmonar se encuentran indicadas en los pacientes en los que está prevista una resección pulmonar, y en algunos de ellos se requiere gamagrafía de ventilación y perfusión. Igualmente son importantes los gases arteriales en los pacientes que van a resección pulmonar. La evaluación cardiovascular se indicará de acuerdo a la historia clínica e incluye, una prueba de ejercicio y una prueba con talio que permitan descartar enfermedad isquémica que si es corregible debe corregirse antes de la cirugía.
En los pacientes de alto riesgo por edad > 70 años, por VEF1 < 1.0 Lt y en los pacientes con Karnofsky < 8, se ha encontrado mortalidad de 1,5%, 2.1% y 9.8% respectivamente y morbilidad de 19%, 30% y 18% respectivamente; por lo que se considera que la VATS es un procedimiento seguro en la población anciana y que la edad por si sola no es un determinante al momento de decidir un procedimiento torácico mayor.
Siempre el paciente y el cirujano deben tener presente que cualquier procedimiento VATS puede terminar en toracotomía formal.
Contraindicaciones
- Adherencias pleurales densas
- Dependencia de ventilación mecánica
- Pulmón no colapsable
- Enfisema severo con Hipertensión Pulmonar
- Lesiones pulmonares hiliares o bilaterales (metástasis)
- Lesiones pulmonares adheridas a mediastino
- Nódulos pulmonares pequeños (<1cm) y profundos
- Masas pulmonares (>3cm) o con compromiso de la pared
- Cavidad pleural pequeña o restricciones anatómicas (escoliosis severa)
- Imposibilidad de tolerar ventilación de un solo pulmón
- Inadecuada visualización o instrumental para el procedimiento
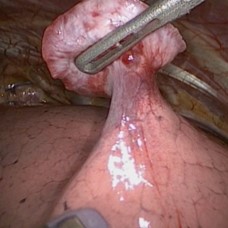
resección de tumores pulmonares
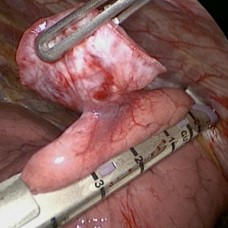
resección de tumores pulmonares

reseccion de pericardio
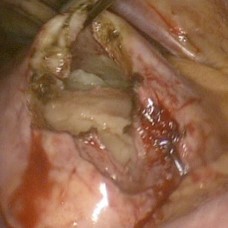
resección de pericardio

PLEURODESIS QUíMICA

PLEURODESIS QUíMICA

PLEURODESIS QUíMiCA
-
PECTUS EXCAVATUM
Pectus excavatum es un desarrollo anormal de la caja torácica a nivel del esternón, dando lugar a una deformidad llamada PECHO HUNDIDO.
La causa del pectus excavatum no esta bien establecida. Sin embargo, los investigadores creen que la deformidad es causada por un crecimiento excesivo del tejido conectivo (cartílago) que une las costillas al esternón (también conocida como la región costocondral), que causa un defecto hacia el interior del esternón.
La mayoría de los pacientes no tienen síntomas, aunque una minoría de pacientes puede presentar los siguientes síntomas:
- Fatiga
- Dificultad para respirar
- Dolor de pecho
- Frecuencia cardíaca rápida (taquicardia)
El pectus excavatum es una deformidad congénita bastante común que representa aproximadamente el 90% de las deformidades congénitas de la pared. Aproximadamente el 40% de los pacientes con pectus excavatum tienen uno o más miembros de la familia con el mismo defecto.
Pectus excavatum es más frecuente en hombres que en mujeres, apareciendo en 1 por cada 300 a 400 nacimientos de varones blancos.
Esta enfermedad no se puede prevenir, pero la condición es tratable. En raras ocasiones, si la condición no es tratada se puede producir una compresión del corazón.
Como la mayoría de los pacientes con la deformidad no tienen síntomas, el tratamiento puede no ser necesario, o será dependiente del desarrollo de los síntomas.
Solo esta indicada el manejo quirúrgico cuando se presentan síntomas en el paciente:
Cirugía
El objetivo principal de la cirugía del pectus excavatum es la reparación para corregir la deformidad y así mejorar la respiración del paciente, la postura y la función cardíaca. Esto se consigue normalmente mediante la eliminación de una parte del cartílago deformado y el reposicionamiento del esternón.
Existe una variedad de procedimientos quirúrgicos disponibles para reparar pectus excavatum, incluyendo:
TECNICA DE RAVICH: Originalmente descrito con un abordaje amplio con una incisión a nivel anterior del tórax para resecar el exceso de cartílago, e implantar un injerto de hueso cuña para corregir la deformidad, la técnica de Ravitch ha sido recientemente modificado como un procedimiento menos invasivo.
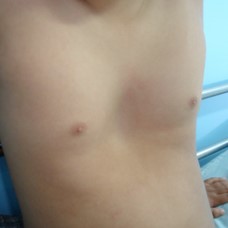
DEFORMIDAD PECTUS EXCAVATUM
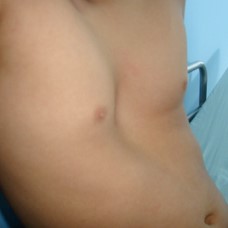
DEFORMIDAD PECTUS EXCAVATUM

CARTILAGOS COSTALES RESECADOS
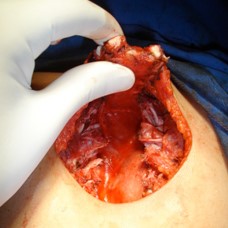
LIBERACIÓN DEL ESTERNON
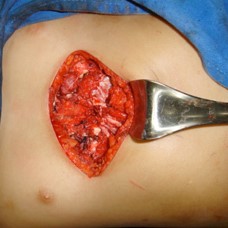
ABORDAJE ANTERIOR
LA TECNICA DE NUSS: Es una técnica mínimamente invasiva asistida por videotoracoscopia.
A través de dos pequeñas incisiones a cada lado del tórax , se inserta debajo del esternón una barra de acero moldeada BARRA DE NUSS . moldeada de forma individual para cada paciente, la barra de acero se usa para elevar la depresión y luego se fija a las costillas en cada lado. Una pequeña placa de acero, se puede utilizar en el extremo de la barra para ayudar a estabilizar y unir la barra a la costilla. La barra no es visible desde el exterior y permanece en el lugar durante un mínimo de tres años. Cuando llegue el momento, la barra se retira como un procedimiento ambulatorio.
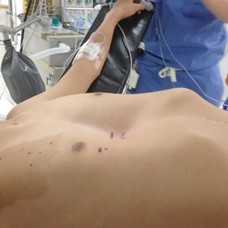
deformidad pectus excavatum
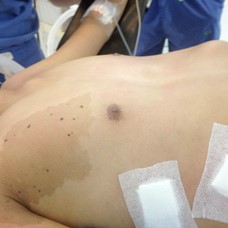
pectus corregido

deformidad pectus excavatum
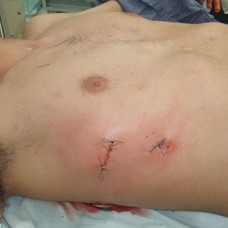
pectus corregido
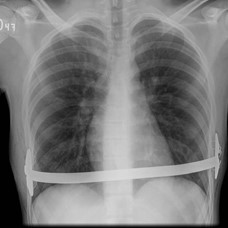
radiografía pop
En comparación con la cirugía tradicional de Ravitch , los pacientes que se someten a cirugía mínimamente invasiva para reparar pectus excavatum, como VATS con el procedimiento de Nuss, puede experimentar:
- Disminución del dolor postoperatorio
- Estancia hospitalaria más corta
- Recuperación más rápida y vuelta al trabajo
- Otros posibles beneficios incluyen un menor riesgo de infección y menos sangrado
La reparación quirúrgica del pectus excavatum, al igual que otros procedimientos quirúrgicos extensos, presenta riesgos. Mientras tanto el procedimiento de Nuss y la técnica de Ravitch modificados son seguros y efectivos pero pueden surgir complicaciones.
Las posibles complicaciones de la reparación quirúrgica del pectus excavatum son:
- Neumotórax (una acumulación de aire o gas en el espacio pleural)
- Sangría
- Derrame pleural (líquido alrededor del pulmón)
- Infección
- Desplazamiento de la Barra
- Recurrencia Pectus excavatum
PECTUS CARINATUM
Pectus carinatum o TORAX EN QUILLA se produce cuando los tejidos conectivos (cartílago) de las costillas y el esternón (esternón) experimentan un crecimiento excesivo, provocando que el esternón para que sobresalga. Comprende aproximadamente 15% de los pacientes con deformidades de la pared torácica.
La prominencia puede estar en el tercio superior del esternón manubrio, que es llamada deformidad chondromanubrial o PECHO DE PALOMA, también puede estar en el tercio inferior la cual es mas común llamada chondrogladiolar o PECHO DE POLLO.
Esta deformidad puede ser unilateral, bilateral o mixtos. Alrededor del 80% de los pacientes son hombres. Aunque la etiología es desconocida , un componente genético es la cauda sugerida en el 25% de los pacientes ya que tiene una historia familiar de defectos de la pared torácica.
La historia natural de la enfermedad difiere del pectus excavatum. El pectus carinatum se observa generalmente en la infancia, en particular en la etapa de crecimiento y no desde al nacimiento como suele ocurrir con pectus excavatum.
La mayoría de los paciente son asintomáticos. Sin embargo, algunos niños pueden experimentar:
- Dificultad para jugar y hacer ejercicio
- Sensibilidad y dolor intermitente cerca del cartílago cubierto
Los niños mayores pueden desarrollar problemas relacionados con la auto-imagen o confianza en sí mismo,el pectus carinatum generalmente no se hace evidente en los niños hasta la edad de 11 años o más. Puede empeorar cuando los niños experimentan períodos de crecimiento en la adolescencia.
El diagnóstico de esta deformidad implica:
- Un examen físico completo
- Historia familiar detallada
- Los rayos X para ayudar a determinar la gravedad de la anormalidad
- Si es necesario, diagnóstico por imágenes con TAC y RNM para determinar las características anatómicas
- Ecocardiografía y electrocardiograma para evaluar la función del corazón
- Pruebas de función pulmonar para detectar problemas respiratorios
- Las pruebas genéticas para los que se sospecha que tienen síndromes relacionados
El tiempo es importante para el tratamiento del pectus carinatum. Si una corrección se hace demasiado pronto, pueden surgir problemas cuando inicie el crecimiento futuro afectando el desarrollo del tórax del paciente, con lo que el tratamiento ineficaz. El tratamiento para los pacientes en su adolescencia puede ser más difícil porque la pared torácica es menos flexible. En la mayoría de los casos, el tiempo óptimo de tratamiento es de alrededor de la pubertad, que por lo general se produce en los primeros años de adolescencia. Los niños con pectus carinatum tienen dos opciones de tratamiento:
- Refuerzos externos
- Cirugía
La técnica de presión externa con un dispositivo ortopédico corrige la deformidad lentamente la reconfiguración de la pared torácica. Este dispositivo es personalizado y tiene placas de compresión posicionadas en la parte anterior y posterior del tórax que se puede ajustar para aplicar diferentes niveles de presión. La compresión debe ser usada alrededor de 16 horas al día hasta dos años. Buenos resultados se puede lograr con este método cuando los pacientes usan el dispositivo las horas recomendadas.
Cuando es difícil para los niños a cumplir con el régimen de ortopédico , la corrección quirúrgica de tórax en quilla implica una incisión en el pecho y la eliminación de los cartílagos anormales para reposicionar el esternón con la técnica de RAVITCH. El procedimiento requiere una larga hospitalización después de la cirugía y el dolor durante varias semanas para aliviar el malestar.
También se puede utilizar la TECNICA DE NUSS: Es una técnica mínimamente invasiva asistida por videotoracoscopia
A través de dos pequeñas incisiones a cada lado del tórax , se inserta sobre el esternón una barra de acero moldeada BARRA DE NUSS . moldeada de forma individual para cada paciente, la barra de acero se usa para deprimir la protuberancia y luego se fija a las costillas en cada lado. Una pequeña placa de acero, se puede utilizar en el extremo de la barra para ayudar a estabilizar y unir la barra a la costilla. La barra es visible desde el exterior y permanece en el lugar durante un mínimo de tres años. Cuando llegue el momento, la barra se retira como un procedimiento ambulatorio.
Para los niños con formas leves de pectus carinatum que no les importa su apariencia y que no experimentan síntomas durante la actividad física, la decisión puede ser tomada a renunciar al tratamiento.
En general, los pacientes toleran muy bien la cirugía con pocos problemas postoperatorios. La recurrencia se informa que es poco común en los centros con gran experiencia. Las deformidades tienden a ser recurrentes en los niños que fueron sometidos a corrección a una edad temprana o que tenía corrección incompleta en el momento de la cirugía original.
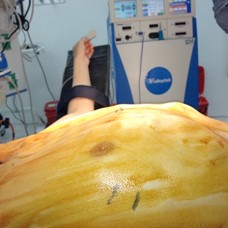
deformidad pectus carinatum
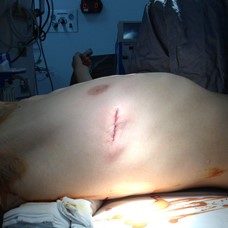
pectus corregido
La hiperhidrosis se define como un exceso de sudoración en una o varias zonas del cuerpo que afecta a las manos, las axilas, la cara y los pies. Su causa es desconocida, aunque se considera que puede deberse a falla de la actividad del sistema nervioso simpático, estimulando al organismo a que produzca más sudor del que necesita para regular la temperatura corporal. Esta condición suele comenzar en la infancia o la pubertad y normalmente, si no es atendida correctamente, dura toda la vida. Afecta al 1% por ciento de determinados grupos de población afecta de igual manera ahombre y mujeres, teniendo una repercusión social y laboral muy importante.
Según las aéreas comprometidas por exceso de transpiración, se conocen: sudoración facial, sudoración axilar, sudoración palmar y sudoración plantar. Un fenómeno asociado a la sudoración facial es el rubor facial, que consiste en el enrojecimiento del rostro.
Además, se puede diferenciar hiperhidrosis primaria e hiperhidrosis secundaria: la primera se puede presentar en cualquier momento de la vida y su fisiopatología es puramente la hiperhidrosis como tal, a diferencia de la secundaria, que como su nombre lo indica, puede ser secundaria a trastornos de la glándula tiroidea o pituitaria, infecciones, diabetes mellitus, tumores, menopausia o algunos fármacos.
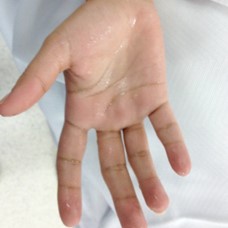
HIPERHIDROSIS
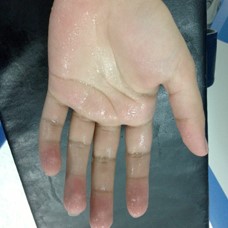
HIPERHIDROSIS

HIPERHIDROSIS
Tratamiento Médico
En la hiperhidrosis localizada suele ser eficaz el cloruro de Aluminio en forma de solución alcohólica de cloruro de Aluminio hexahidratado al 20 %, aplicada por la noche en la axila seca, las palmas o las plantas, que deben recubrirse muy bien con una fina capa o película de polietileno. Por la mañana se retira y se lava. Dos aplicaciones suelen proteger la zona durante 1 semana.
Si el cloruro de Aluminio bajo oclusión resulta irritante, debe probarse sin oclusión. Si fracasa el tratamiento con cloruro de Aluminio anhidro, la hiperhidrosis axilar extrema puede aliviarse mediante la resección de las glándulas sudoríparas axilares mediante la resección en bloque o la liposucción axilar.
La bromhidrosis a menudo responde fácilmente al tratamiento. La limpieza minuciosa es esencial. El lavado diario con jabón líquido que contenga jabones antisépticos y la aplicación de unas preparaciones que contengan cloruro de Aluminio (que se encuentra en la mayoría de los desodorantes del mercado) suelen ser adecuados. En ocasiones es necesaria la aplicación de lociones o cremas antibacterianas tópicas (por ejemplo, clindamicina o eritromicina). Puede ser preciso el afeitado del pelo axilar.
IONTOFORESIS
Es un método muy simple, seguro y con buenos resultados en hiperhidrosis palmar y plantar. Se define como la introducción de una sustancia ionizada a través de la piel mediante la aplicación de una corriente eléctrica. Para el tratamiento de la hiperhidrosis es efectiva con agua corriente, sin necesidad de añadir ninguna sustancia. En casos resistentes se pueden añadir anticolinérgicos. Las sesiones se dan cada dos o tres días, duran aproximadamente media hora y hay que aplicar entre diez y veinte sesiones seguidas. El tratamiento ha probado ser efectivo casi en un 90 por ciento de los casos. Los efectos duran entre seis semanas y tres meses.
Aplicación de Toxina Botulínica Tipo A
Este tratamiento se presenta como una alternativa al manejo quirúrgico, aunque el tratamiento debe repetirse ya que tiene una efectividad de 4 a 6 meses. Los efectos del tratamiento comienzan a notarse entre dos y cuatro días después de la inyección, y la patología desaparece por completo en una semana, la sudoración vuelve a ser abundante una vez termine el efecto del medicamento. Sin embargo, la solución está en volver a inyectar otra dosis para notar cómo la hiperhidrosis remite de nuevo.
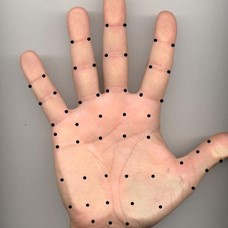
aplicación de toxina botulínica tipo a
Cirugía
El manejo quirúrgico de esta enfermedad se describe desde principios del siglo XX, que consiste en una sección parcial de la cadena simpática que se halla a cada lado del los cuerpos vertebrales a nivel torácico, por lo que se necesita entrar en el mismo para su acceso. Hasta hace pocos años la intervención se indicaba en pocas ocasiones debido a que el acceso a dicha cadena nerviosa requería el abordaje del tórax mediante una toracotomía y se consideraba que esta cirugía era demasiado para una enfermedad benigna y de poca trascendencia clínica para el médico. A finales del siglo XX la cirugía videotoracoscópica que permite el realizar cirugías en tórax sin la necesidad de abrir el mismo. La videotoracoscopia permite la introducción de una óptica e instrumental quirúrgico para realizar diferentes intervenciones entre ellas la simpatectomía torácica que es la cirugía indicada en la hiperhidrosis.
La simpatectomía torácica por videotoracoscopia es un procedimiento que requiere anestesia general con un mínimo riesgo quirúrgico, en la mayoría de las situaciones de forma ambulatoria. Una vez realizado el procedimiento, la hiperhidrosis y el rubor facial desaparecen de forma inmediata en el 98% de los casos. La satisfacción del paciente es completa y los resultados a largo plazo son asimismo de cerca del 95% de éxitos. Como en todo procedimiento existen efectos secundarios, tales como: la resequedad de las manos, lo que requiere de una hidratación permanente, otro es la “hiperhidrosis” compensadora en la que existe un aumento leve de la sudoración nivel de la espalda o de los muslos, problemática que el paciente tampoco refiere como muy molesta que se presenta entre el 80 y 100% de los pacientes siendo severa solo en el 10%, otro efecto secundario es el dolor torácico por lesión de los nervios intercostales el cual se maneja de forma adecuada por el uso de analgésicos habituales, y el ultimo es el Síndrome de Horner (caída parcial y transitoria de uno de los párpados) que se da en el 12% de los operados por técnica con abordaje supraclavicular, que se abandonó en la última década. En cambio, el resultado de simpatectomía por videotoracoscopia tiene un porcentaje de Horner de 1-2%.
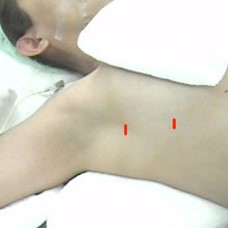
simpatectomía torácica
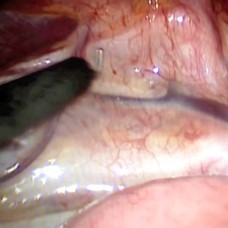
simpatecomíatorácica
Hiperhidrosis y calidad de vida
Esta enfermedad tiene un efecto importante sobre la calidad de vida de quienes la padecen. Se puede convivir con ella, pero es frecuente que cause tensión, ocasionando problemas relacionados con la vida personal, laboral y social del paciente.
En los casos severos la sudoración ocasiona que los pacientes se vuelvan acomplejados y eviten la actividad social eludiendo situaciones donde necesitan entrar en contacto con otros, pudiendo ser una causa de fobia social.
Hiperhidrosis compensatoria
La hiperhidrosis compensatoria (sudoración excesiva en sitios no controlados por el segmento de la cadena simpática seccionada en cirugía) es la complicación más frecuentemente relacionada a la simpatectomía asistida por videotoracoscopia. Cuando los ganglios T2, T3 y T4 (nivel más extenso y más alto) son resecados, la ocurrencia de hiperhidrosis compensatoria puede presentarse hasta en 89% de los pacientes, con una alta incidencia de hiperhidrosis compensatoria severa (35%).
Fisiológicamente, el sistema nervioso autónomo funciona en la misma forma que el sistema neuroendocrino a través de mecanismos de retroalimentación positivos y negativos. La interrupción del ganglio resulta en una disminución de señales de retroalimentación negativas a la central, causando fuertes señales de retroalimentación positiva al órgano blanco.
La interrupción de T2 detiene las señales de retroalimentación negativa desde T2 hacia abajo, que son la mayor parte de estas. Entonces, las señales de retroalimentación positiva son más fuertes.
La interrupción de T3 preserva algunas señales de retroalimentación negativa (desde T2), mientras que la interrupción de T4 preserva aún más (desde T2 y T3). Por tanto, las señales de retroalimentación positiva son mucho más débiles en la interrupción de T4 que en la interrupción de T2.
Las más frecuentes localizaciones para las hiperhidrosis compensatorias descritas en la literatura son: abdomen, espalda, pies y región glútea. En la mayoría de los casos es tolerable y no lleva a perturbación desde el punto de vista social ni a inhabilidad ocupacional.
Los factores más comúnmente citados que afectan la incidencia y la severidad de la hiperhidrosis compensatoria son:
- Edad:Los pacientes más jóvenes muestran menor incidencia de hiperhidrosis compensatoria y presentan formas menos severas de esta.
- Simpatectomías T2:Alta incidencia y severidad de hiperhidrosis compensatoria.
- Extensión de la simpatectomía:Con más niveles operados hay peor hiperhidrosis compensatoria.
Neumotórax, hemotórax, síndrome de Horner, dolor torácico pleurítico, neuralgia intercosto-braquial y recurrencia de hiperhidrosis, así como efectos colaterales cardiovasculares, son otras complicaciones que afectan a una minoría de pacientes de acuerdo a los reportes de la literatura mundial.